CHAPITRE 2: Item 85: Troubles de la réfraction
Pr A. Daruich-Matet, Hôpital Necker-Enfants Malades, AP-HP, Paris
Pr C. Chiquet, CHU de Grenoble
Pr J.-L. Bourges, OphtalmoPôle de Paris, Hôpital Cochin, AP-HP, Paris
Situations cliniques de départ
Les anomalies de la réfraction peuvent être évoquées devant les situations cliniques suivantes.
 27 – Chute de la personne âgée : penser à une baisse de vision par insuffisance de correction optique.
27 – Chute de la personne âgée : penser à une baisse de vision par insuffisance de correction optique.
 138 – Anomalie de la vision : vérifier la réfraction optique pour la mesure de l’acuité visuelle avant de continuer l’examen ophtalmologique.
138 – Anomalie de la vision : vérifier la réfraction optique pour la mesure de l’acuité visuelle avant de continuer l’examen ophtalmologique.
 157 – Strabisme de l’enfant : la mesure et la correction d’un trouble réfractif sont indispensables pour le traitement d’un strabisme.
157 – Strabisme de l’enfant : la mesure et la correction d’un trouble réfractif sont indispensables pour le traitement d’un strabisme.
Hiérarchisation des connaissances
| Rang | Rubrique | Intitulé et descriptif |
|
|
Physiopathologie | Savoir en quoi consistent les amétropies |
|
|
Physiopathologie | Comprendre le développement du système visuel |
|
|
Physiopathologie | Comprendre les bases de la réfraction optique |
|
|
Définition | Savoir définir l’œil emmétrope |
|
|
Définition | Connaître le dépistage systématique des troubles visuels |
|
|
Définition | Savoir définir la presbytie, ses conséquences, son mode de correction optique |
|
|
Définition | Savoir définir l’acuité visuelle normale selon l’âge |
|
|
Diagnostic positif | Connaître les modalités d’évaluation des déficiences sensorielles (examen clinique, démarche diagnostique) |
|
|
Diagnostic positif | Connaître les bases physiologiques, les modalités et les conditions de la mesure de l’acuité visuelle |
|
|
Prise en charge | Conduite automobile et handicap |
I Comprendre les bases de la réfraction optique
![]() Les rayons lumineux traversent les milieux transparents de l’œil (d’avant en arrière : cornée, chambre antérieure, cristallin, vitré), sont transformés en signal électrique par la rétine (phénomène appelé phototransduction), puis transmis au cortex occipital par l’intermédiaire des voies optiques antérochiasmatiques (nerfs optiques), du chiasma et des voies rétrochiasmatiques (bandelettes optiques, corps géniculés latéraux et radiations optiques).
Les rayons lumineux traversent les milieux transparents de l’œil (d’avant en arrière : cornée, chambre antérieure, cristallin, vitré), sont transformés en signal électrique par la rétine (phénomène appelé phototransduction), puis transmis au cortex occipital par l’intermédiaire des voies optiques antérochiasmatiques (nerfs optiques), du chiasma et des voies rétrochiasmatiques (bandelettes optiques, corps géniculés latéraux et radiations optiques).
Lorsque la lumière se propage en ligne droite dans l’espace, elle rencontre différentes surfaces séparant deux milieux transparents d’indices différents. Il en résulte une déviation des rayons lumineux appelé réfraction. L’ensemble des surfaces de réfraction et des milieux réfringents transparents constituent l’appareil dioptrique de l’œil. Les trois éléments essentiels déterminant la réfraction de l’œil sont :
L’œil est donc un système optique complexe composé de plusieurs dioptres, dont la puissance totale de convergence est d’environ 60 D.
![]() Dans l’œil optiquement normal ou emmétrope, les rayons parallèles se focalisent (se concentrent) sur la rétine, donnant spontanément une image nette.
Dans l’œil optiquement normal ou emmétrope, les rayons parallèles se focalisent (se concentrent) sur la rétine, donnant spontanément une image nette.
![]() Le punctum remotum est défini par le point le plus éloigné que peut voir l’œil de façon nette sans accommoder (à l’infini pour l’œil emmétrope). Le punctum proximum est le point le plus proche que peut voir l’œil de façon nette en accommodant (de l’ordre de 7 cm pour l’œil emmétrope non presbyte, fig. 2.1).
Le punctum remotum est défini par le point le plus éloigné que peut voir l’œil de façon nette sans accommoder (à l’infini pour l’œil emmétrope). Le punctum proximum est le point le plus proche que peut voir l’œil de façon nette en accommodant (de l’ordre de 7 cm pour l’œil emmétrope non presbyte, fig. 2.1).

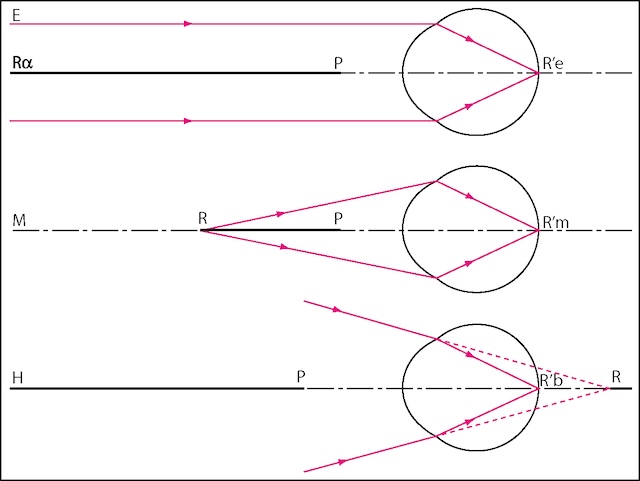
Ce schéma met côte à côte trois cas : un œil normal, un œil qui voit flou de loin (myope) et un autre qui a du mal à voir net sans effort (hypermétrope). Pour l’emmétrope, les rayons venus de loin arrivent droits et se concentrent pile sur la rétine, sans travail de mise au point. Chez le myope, ces rayons convergent trop tôt, donc l’image se forme avant la rétine : il voit bien de près mais flou de loin. À l’opposé, l’hypermétrope doit forcer, même au repos, car les rayons n’ont pas encore convergé quand ils atteignent l’œil. On voit bien ici que le point le plus éloigné (R) et le plus proche (P) ne sont pas du tout au même endroit selon le type d’œil. Ce sont ces écarts qui expliquent les efforts visuels différents chez chacun.
Par opposition, l’œil amétrope est un œil porteur d’une anomalie de réfraction au sein duquel l’image de l’objet fixé ne se forme pas sur la rétine. Cet objet est donc vu flou.
II 49Développement visuel
A Comprendre le développement du système visuel
Le système visuel du nouveau-né est immature en l’absence de stimulation visuelle in utero. Le développement du système visuel repose sur la maturation simultanée des structures anato-miques, des fonctions oculomotrices et des fonctions sensorielles (fig. 2.2). En particulier sur le plan anatomique, l’œil du nourrisson et de l’enfant va augmenter de taille, ce qui explique la grande fréquence des hypermétropies de l’enfant. La modification morphologique de l’œil va donc s’accompagner d’une évolution dans le temps de l’amétropie.

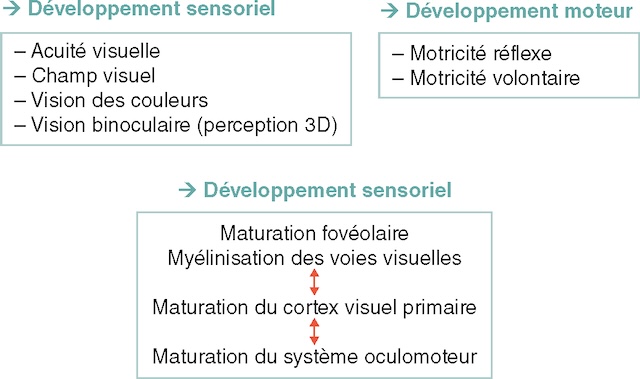
Dans ce schéma, on voit comment la vision humaine évolue au fil du temps. Il y a trois grands axes : ce qu’on perçoit, ce qu’on bouge, et ce qui se forme dans l’œil et dans le cerveau. D’abord, côté perception, on remarque que la vue devient plus précise, le champ s’élargit, les couleurs sont mieux différenciées, et les deux yeux commencent à bien fonctionner ensemble. Ensuite, pour le mouvement, il y a deux étapes : les réactions réflexes qui apparaissent tôt, puis les mouvements volontaires, qui arrivent un peu plus tard, avec le développement. En bas, on suit ce qui change dans l’anatomie : la fovéa se construit, les nerfs sont protégés par la myéline, le cortex visuel commence à traiter l’image, et les mouvements des yeux deviennent plus coordonnés. Chaque étape semble dépendre des autres. Rien n’est isolé.
B 50Mesurer et connaître l’acuité visuelle normale selon l’âge
L’acuité visuelle (AV) correspond au pouvoir de discrimination de l’œil. Elle est définie par la plus petite distance visible entre deux points (minimum séparable). C’est l’inverse du pouvoir séparateur de l’œil exprimé en minute d’arc (angle minimum de résolution, fig. 2.3). L’AV est un des paramètres fonctionnels (avec la vision des couleurs et la vision des contrastes) propres à la macula. L’AV est mesurée de loin et de près, d’abord sans correction, puis avec la correction optique permettant d’obtenir la meilleure AV.

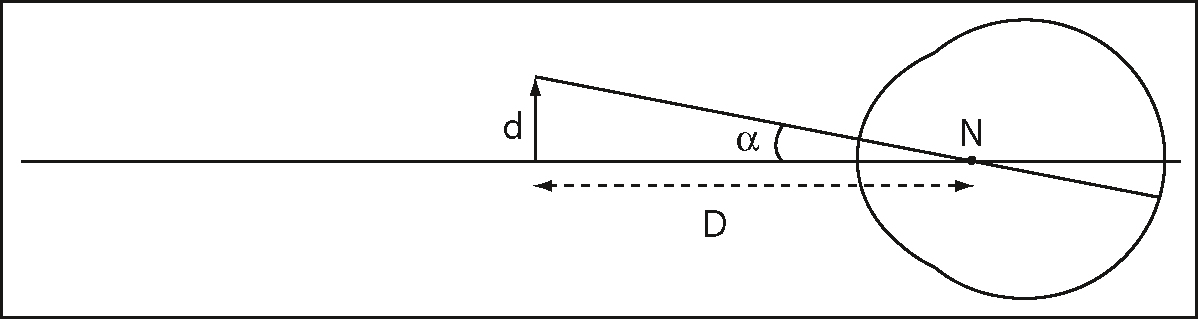
Angle α = (distance d entre deux points)/(D : distance d’observation).
Ce schéma géométrique montre un œil vu de profil, avec une droite horizontale passant par le point N, correspondant à la ligne de visée. Un segment perpendiculaire à cette ligne, noté d, rejoint le sommet d’un angle α qui s’ouvre vers un objet situé à une certaine distance. Cette distance entre le point N et la base du segment d est marquée par la lettre D. La figure sert à illustrer la notion d’angle minimum de résolution en vision, exprimée ici par α, qui dépend directement de la taille de l’objet observé (d) et de sa distance (D) par rapport à l’œil. Ce type de représentation est utilisé pour exprimer l’acuité visuelle angulaire dans une forme mathématique simple, sans référence à des détails biologiques internes de l’œil.
L’AV de loin est mesurée avec des échelles dont la plus utilisée en France est celle de Monoyer, graduée en dixièmes. La taille des lettres est calculée de telle sorte qu’à 5 mètres de distance, la lecture des plus fins caractères corresponde à un pouvoir séparateur de 1 minute d’arc. Une acuité visuelle de 10/10es, qui est considérée comme normale en vision de loin, permet de distinguer deux points séparés par un angle de 1 minute d’arc. Cette échelle suit une progression décimale entre chaque ligne : l’écart en angles de résolution est plus petit entre 8 et 10/10es qu’entre 1 et 3/10es. Cette échelle privilégie ainsi la mesure des bonnes AV au détriment des mauvaises. Des échelles similaires sont disponibles pour les gens illettrés ou à des fins d’expertise (échelle des E de Snellen, échelle des anneaux brisés de Landolt). À l’inverse, d’autres échelles d’AV comme l’échelle ETDRS (Early Treatment Diabetic Retinopathy Study) ont une progression logarithmique entre chaque ligne. Ainsi, passer d’une ligne à une autre (en haut ou en bas de l’échelle) correspond à une progression identique de la taille des lettres et donc de l’angle minimum de résolution. Ces échelles sont privilégiées dans les essais cliniques et le suivi des patients avec une AV limitée (comme dans la dégénérescence maculaire liée à l’âge par exemple).
L’AV de près est mesurée sur l’échelle de Parinaud qui est lue à une distance de 33 cm et dont la taille des lettres est décroissante (échelle de Rossano-Weiss pour les gens illettrés ou les enfants). Une valeur de Parinaud 1,5 ou 2 est considérée comme normale.
Les trois échelles d’acuité visuelle citées (Monoyer et ETDRS de loin, Parinaud de près) sont illustrées dans la figure 2.4.


Sur la première partie de l’image, on observe une échelle classique de Monoyer, où des lettres majuscules noires sont alignées sur fond blanc, réparties sur dix lignes décroissantes. Chaque ligne correspond à un niveau d’acuité visuelle chiffré, allant de 1/10 à 10/10. À droite de cette première section, une autre échelle visuelle (ETDRS) affiche des lettres disposées avec régularité, accompagnées d’une courbe de référence, utilisée pour évaluer de manière standardisée la vision à distance. En dessous, on distingue deux colonnes de texte imprimé dans un style plus littéraire : il s'agit de l’échelle de Parinaud, dédiée à l’évaluation de la lecture de près. Les caractères y sont progressivement plus petits, simulant la lecture réelle dans un contexte de proximité. Chaque tableau remplit une fonction spécifique dans l'examen ophtalmologique, que ce soit pour déterminer la capacité à lire de loin ou de près, dans un cadre clinique structuré.
L’AV n’est pas mesurable chez le nouveau-né dont la vision est grossière. L’enfant développera la fixation dans les quatre premières semaines de vie, puis la poursuite qui doit être établie à 2 mois de vie. L’AV devient évaluable à l’âge verbal, en moyenne entre 2 et 3 ans (vidéo 2.1). Elle est alors de 5/10es, puis progressera jusqu’à l’obtention d’une AV de 10/10es sur les deux yeux à 5 ans.
C 5152Comprendre les modalités de dépistage d’un déficit sensoriel
![]() Il est nécessaire d’adapter la stratégie de dépistage des troubles sensoriels visuels chez l’enfant en fonction de l’âge et des capacités cognitives. Dans tous les cas, un interrogatoire à la recherche d’antécédents personnels et/ou familiaux doit être effectué.
Il est nécessaire d’adapter la stratégie de dépistage des troubles sensoriels visuels chez l’enfant en fonction de l’âge et des capacités cognitives. Dans tous les cas, un interrogatoire à la recherche d’antécédents personnels et/ou familiaux doit être effectué.
Chez l’enfant d’âge préverbal (< 2 ans), l’évaluation médicale vise à identifier les signes fonctionnels et physiques de malvoyance.
- • Les signes fonctionnels regroupent : errance du regard, réflexe digito-oculaire (de Franceschetti; l’enfant se frotte les yeux pour se créer des perceptions lumineuses), signe de l’éventail (l’enfant se passe les mains devant les yeux pour créer une alternance « jour-nuit »), absence de clignement à la menace, chutes fréquentes.
- • Les signes physiques regroupent : retard d’apparition des réflexes visuels; strabisme; nystagmus; leucocorie (pupille blanche); malformation oculaire.
Chez l’enfant d’âge verbal (> 2 ans), l’évaluation médicale vise essentiellement à s’assurer de l’absence de strabisme, de mouvements oculaires anormaux et d’une AV normale pour l’âge. Puisque l’enfant peut l’exprimer, on s’attache à rechercher des symptômes tels que la baisse visuelle, la diplopie et/ou les céphalées.
Une amétropie non corrigée chez l’enfant peut conduire à un défaut de développement de la vision, phénomène appelé amblyopie, qui est irréversible après l’âge de 6 ans. L’amblyopie représente donc une baisse visuelle définitive évitable dont la prise en charge repose sur le dépistage précoce.
III Principales amétropies
![]() Les amétropies sont des anomalies très fréquentes, en particulier chez l’enfant. C Elles concernent 1 enfant sur 5 de moins de 6 ans.
Les amétropies sont des anomalies très fréquentes, en particulier chez l’enfant. C Elles concernent 1 enfant sur 5 de moins de 6 ans. ![]() Le dépistage des anomalies visuelles du développement doit suivre le calendrier des dépistages obligatoires : entre J1 et J8, à 2 mois, à 4 mois, entre 9 et 12 mois, à 24 mois, entre 3 et 6 ans.
Le dépistage des anomalies visuelles du développement doit suivre le calendrier des dépistages obligatoires : entre J1 et J8, à 2 mois, à 4 mois, entre 9 et 12 mois, à 24 mois, entre 3 et 6 ans.
![]() Les principales amétropies sont :
Les principales amétropies sont :
- • la myopie : l’image de l’objet observé se forme en avant de la rétine; il est donc vu flou. La myopie peut être la conséquence d’un excès de puissance de convergence de la cornée et/ou du cristallin ou d’une augmentation de la longueur axiale de l’œil;
- • l’hypermétropie : l’image de l’objet observé se forme en arrière de la rétine; il est donc vu flou aussi. L’hypermétropie peut être la conséquence d’une insuffisance de puissance de convergence de la cornée et/ou du cristallin ou d’une diminution de la longueur axiale de l’œil;
- • l’astigmatisme : dans ce cas, la réfraction de l’œil n’est pas la même selon le plan dans lequel se trouvent les rayons incidents, le plus souvent par défaut de sphéricité de la cornée. Dans un œil astigmate, l’image d’un point n’est pas punctiforme mais ovalisée : l’œil perçoit donc une image plus floue dans un axe que dans les autres;
- •
 l’anisométropie : elle est définie par une différence de réfraction entre les deux yeux. Il s’agit d’une amétropie particulièrement à risque de baisse visuelle chez l’enfant par compétition entre les deux images
l’anisométropie : elle est définie par une différence de réfraction entre les deux yeux. Il s’agit d’une amétropie particulièrement à risque de baisse visuelle chez l’enfant par compétition entre les deux images  qui peut conduire à la suppression cérébrale de l’image vue la plus floue, l’amblyopie.
qui peut conduire à la suppression cérébrale de l’image vue la plus floue, l’amblyopie.
Il est nécessaire de rappeler que la presbytie ne correspond pas à une amétropie, mais à un trouble de l’accommodation.
B 53Étude de la réfraction
Chez un sujet sain et emmétrope, l’AV est satisfaisante spontanément. En l’absence de trouble des milieux transparents, une mauvaise AV est due à :
L’étude de la réfraction est donc essentielle lors de tout examen ophtalmologique. Elle permet de faire la distinction entre anomalie de l’appareil optique et pathologie oculaire. L’examen de la réfraction fait appel tout d’abord à des méthodes objectives (vidéo 2.2)  :
:
- • les réfractomètres automatiques mesurent automatiquement la réfraction. Il s’agit d’un examen de routine, rapide et très efficace. Le résultat est donné selon trois chiffres exprimés en dioptries : sphère (amétropie sphérique), cylindre et axe (astigmatisme);
- • les mêmes appareils mesurent également la kératométrie, c’est-à-dire la courbure de la cornée. La kératométrie est utile avant la prescription de lunettes, lentilles de contact, ou lors du calcul de l’implant avant une chirurgie de la cataracte.
Puis, à l’issue de la mesure de la kératométrie et de la réfractométrie automatique, des verres sphériques (convexes ou concaves) et/ou cylindriques (convexes ou concaves) de puissance variable sont interposés en avant de l’œil pour permettre la mesure de la meilleure AV corrigée. Compte tenu du pouvoir d’accommodation important chez l’enfant, cet examen peut nécessiter l’instillation préalable d’un cycloplégique (atropine ou cyclopentolate [Skiacol®]) pour paralyser l’accommodation. L’instillation de ces collyres est indispensable en cas de strabisme associé.
C Myopie
![]() L’œil myope est un œil trop puissant (trop convergent) par rapport à sa longueur.
L’œil myope est un œil trop puissant (trop convergent) par rapport à sa longueur. ![]() Cette anomalie affecte 15 % à 20 % de la population dans les pays occidentaux (plus fréquente en Asie).
Cette anomalie affecte 15 % à 20 % de la population dans les pays occidentaux (plus fréquente en Asie).
1 Conséquences optiques de la myopie
![]() Ici, le punctum remotum est à distance finie du globe oculaire (vision de loin floue) et l’image d’un point situé à l’infini se forme en avant de la rétine. En revanche, le punctum proximum est plus proche du globe oculaire que chez le sujet emmétrope et la vision de près est nette (fig. 2.5).
Ici, le punctum remotum est à distance finie du globe oculaire (vision de loin floue) et l’image d’un point situé à l’infini se forme en avant de la rétine. En revanche, le punctum proximum est plus proche du globe oculaire que chez le sujet emmétrope et la vision de près est nette (fig. 2.5).

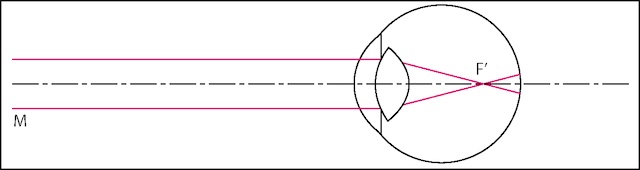
Ce schéma illustre le trajet des rayons lumineux dans un œil myope. On observe que les rayons parallèles provenant d’un point éloigné (indiqué par M) convergent en avant de la rétine, en un point noté F′, ce qui signifie que l’image ne se forme pas sur la rétine mais avant celle-ci. Cette disposition explique pourquoi une personne atteinte de myopie voit flou de loin. L’anatomie représentée inclut un œil avec sa cornée et son cristallin, ainsi qu’un trajet lumineux marqué par deux lignes roses qui traversent l’axe optique représenté en pointillés. Ce type de représentation est typique d’un schéma de physique optique appliquée à la vision, et permet de comprendre le défaut de focalisation lié à la myopie.
2 Types de myopie
Il existe quatre types de myopie :
- • la myopie d’indice, par augmentation de l’indice de réfraction des milieux transparents (surtout le cristallin). Ce type de myopie est principalement lié à la présence d’une cataracte nucléaire;
- • 54la myopie de courbure, liée à une courbure cornéenne excessive (dans le cadre d’un kéra-tocône par exemple);
- • la myopie axile, liée à une augmentation de la longueur axiale antéropostérieure de l’œil;
- • la myopie accommodative par excès de puissance de convergence en lien avec une contraction du muscle ciliaire.
- • la myopie faible (< 6 dioptries), qui n’est qu’une simple anomalie de la réfraction ou amé-tropie et qui se stabilise généralement chez l’adulte jeune;
- • la myopie forte (« myopie maladie », ≥ 6 dioptries ou longueur axiale ≥ 26 mm), qui est une affection héréditaire débutant dans l’enfance, évoluant sur plusieurs décennies, se manifestant par un allongement progressif du globe oculaire et une augmentation progressive de la myopie (myopie axile). L’AV corrigée du sujet myope fort est souvent réduite du fait de l’atteinte rétinienne concomitante (atrophie chorioréti-nienne, décollement de rétine, anomalies maculaires de type trou maculaire ou traction vitréomaculaire).
La correction de la myopie se fait par le port de lunettes composées de verres ou des lentilles de contacts sphériques concaves (ou négatifs) (fig. 2.6). Les verres ou lentilles peuvent le cas échéant être substitués par une procédure de chirurgie réfractive.

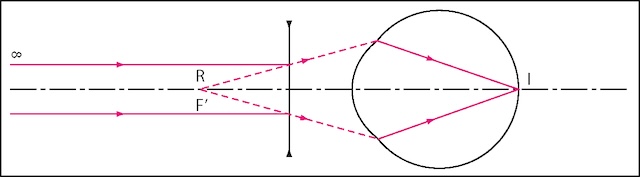
Dans ce schéma optique, on observe la trajectoire des rayons lumineux parallèles provenant d’un objet situé à l’infini. Ces rayons, en l’absence de correction, convergeraient trop précocement, formant leur foyer en avant de la rétine, comme cela se produit dans l’œil myope. La représentation met en évidence l'effet correctif d’un verre divergent placé en amont du système optique de l’œil. Ce verre a pour fonction de faire diverger les rayons avant qu’ils n’entrent dans l’œil, de façon à ce qu’ils soient recentrés correctement sur la rétine, au point noté « I » dans l’image. L’effet est visualisé par les lignes pleines qui indiquent la nouvelle direction des rayons corrigés. L’ancienne convergence non corrigée est esquissée en pointillés roses, et montre bien l’emplacement du foyer antérieur, noté « R ». L’axe visuel reste centré et cohérent tout au long du parcours lumineux, assurant une vision nette après correction.
D Hypermétropie
C’est une anomalie de la réfraction très fréquente, notamment chez l’enfant, car la croissance du globe oculaire n’est pas achevée et l’œil est trop court pour son pouvoir de réfraction.
1 Conséquences optiques de l’hypermétropie
À l’inverse de la myopie, l’image d’un point situé à l’infini se forme en arrière de la rétine. L’œil hypermétrope n’est pas assez convergent et le punctum remotum est virtuellement situé en arrière de la rétine : la vision de loin est floue. Le punctum proximum est plus éloigné du globe oculaire que chez le sujet emmétrope et la vision de près est floue (fig. 2.7).

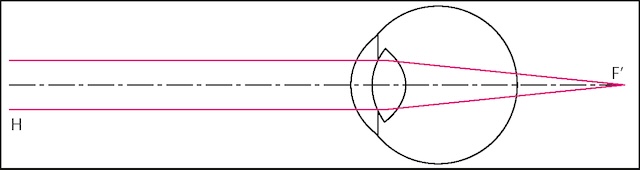
Le schéma met en évidence le trajet des rayons lumineux parallèles entrant dans un œil hypermétrope. Ces rayons, représentés par des lignes droites en rose, pénètrent dans l’œil à travers la cornée et le cristallin, mais convergent en un point situé au-delà de la rétine, nommé foyer image F′. Cette disposition révèle un défaut de convergence optique caractéristique de l’hypermétropie, où l’image perçue ne se forme pas directement sur la surface rétinienne. Cela peut être lié à un globe oculaire trop court ou à une insuffisance du pouvoir réfractif de l’ensemble cornée-cristallin. Ce type de représentation est typique d’un tracé géométrique optique, utilisé pour expliquer visuellement le mécanisme de la vision imparfaite dans cette condition.
En cas d’hypermétropie modérée, le sujet jeune peut pallier le manque de pouvoir réfractif de son œil par accommodation. Si l’effort d’accommodation se prolonge (lecture prolongée, travail sur ordinateur), le sujet hypermétrope peut présenter une asthénopie accommodative se traduisant par des céphalées, une fatigue visuelle et une sensation de trouble visuel en vision de près.
La correction de l’hypermétropie se fait par le port de lunettes composées de verres ou des lentilles de contact sphériques convexes (ou positifs) (fig. 2.8).

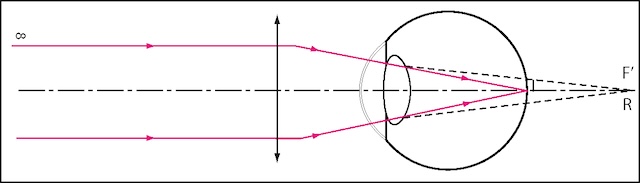
Ce dessin illustre un œil hypermétrope vu de profil, accompagné d’une lentille de correction placée devant lui. Des rayons lumineux parallèles, venant de l’infini, entrent dans la lentille avant de pénétrer dans l’œil. La lentille agit en recentrant ces rayons pour qu’ils convergent directement sur la rétine, au lieu de former une image en arrière comme c’est le cas sans correction. Une double flèche verticale montre la direction de propagation des rayons, tandis qu’une ligne pointillée prolonge les axes visuels jusqu’au point de focalisation noté R, aligné avec F'. L’ensemble décrit le mécanisme correcteur d’un verre convexe utilisé pour rétablir une vision nette chez une personne hypermétrope.
E 55Astigmatisme
Dans cette anomalie de la réfraction oculaire, la cornée n’a plus la forme d’une calotte de sphère de courbure régulière : c’est une surface torique où les méridiens présentent des rayons de courbure différents (dont la forme est plus proche d’un hémiballon de rugby que d’un hémiballon de foot).
L’astigmatisme peut être constitutionnel ou acquis, en lien avec une cicatrice cornéenne par exemple.
1 Conséquences optiques de l’astigmatisme
L’image du point à l’infini n’est pas un point comme dans le cas des amétropies sphériques, mais deux droites perpendiculaires appelées focales.
En cas d’astigmatisme, la vision est floue de loin comme de près, et s’accompagne d’une fatigue visuelle, en particulier lors de la lecture. L’astigmatisme peut également être responsable d’un dédoublement des images (diplopie) qui est assez évocateur.
L’astigmatisme est corrigé par le port de verres cylindriques ou de lentilles de contact cylindriques.
IV Presbytie
![]() Le cristallin est suspendu à l’intérieur du globe par un ensemble de fibres constituant un ligament élastique, la zonule, qui s’insère en périphérie sur le muscle ciliaire. Lorsque le sphincter ciliaire se contracte en vision de près, la zonule se relâche automatiquement, modifiant la forme du cristallin et augmentant son pouvoir de convergence ou de réfraction. Cette fonction essentielle, permettant à l’œil normal de voir net à la fois de loin et de près, s’appelle l’accommodation.
Le cristallin est suspendu à l’intérieur du globe par un ensemble de fibres constituant un ligament élastique, la zonule, qui s’insère en périphérie sur le muscle ciliaire. Lorsque le sphincter ciliaire se contracte en vision de près, la zonule se relâche automatiquement, modifiant la forme du cristallin et augmentant son pouvoir de convergence ou de réfraction. Cette fonction essentielle, permettant à l’œil normal de voir net à la fois de loin et de près, s’appelle l’accommodation.
L’amplitude d’accommodation, définie par la différence du pouvoir dioptrique de l’œil en vision de loin et de près, est importante chez l’enfant (environ 14 D à 10 ans) et diminue progressivement avec l’âge pour disparaître vers 70 ans. Cette perte de l’amplitude d’accommodation définit la presbytie qui est induite par le grossissement et la perte d’élasticité du cristallin, et la faiblesse relative du muscle ciliaire (fig. 2.9).

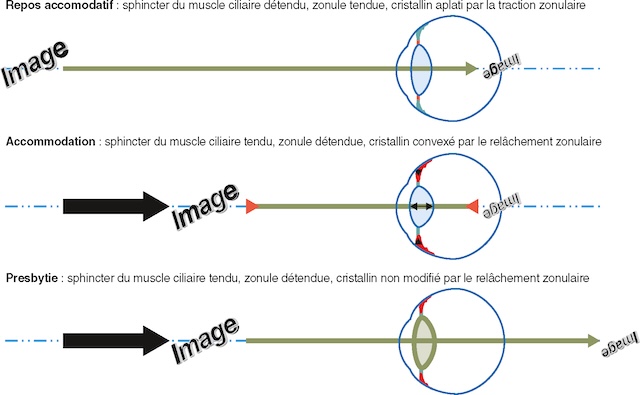
Ce schéma explicatif illustre trois situations distinctes de la vision humaine selon l'état d'accommodation du cristallin. En haut, la scène montre un œil au repos accommodatif, où le muscle ciliaire est relâché, la zonule est tendue et le cristallin prend une forme aplatie permettant une vision nette d’objets éloignés. Le tracé lumineux est droit et converge correctement vers la rétine. Au centre, en phase d’accommodation, le muscle ciliaire se contracte, la zonule se relâche et le cristallin devient bombé, ce qui permet une mise au point précise sur un objet rapproché, illustrée par une flèche raccourcie. Enfin, en bas, le mécanisme chez une personne presbyte est représenté : bien que le muscle ciliaire se contracte et la zonule se détende, le cristallin reste rigide et ne se bombe plus suffisamment, empêchant une bonne focalisation sur l’image proche, comme l’indique la projection incorrecte du rayon lumineux au-delà de la rétine.
56Les symptômes de la presbytie commencent habituellement à apparaître chez les sujets après l’âge de 45 ans. La presbytie est responsable d’une baisse d’AV en vision de près. La lecture normale à 30 cm devient difficile, le sujet a tendance à éloigner le texte et à avoir besoin de plus de lumière. Cet inconfort génère des symptômes de « fatigue visuelle » (similaire à l’asthénopie accommodative de l’hypermétrope) : céphalées, yeux rouges, picotements et/ou larmoiement.
La presbytie est ressentie plus tôt chez l’hypermétrope (avant l’âge de 45 ans) et est compensée par la myopie.
Les individus myopes retirent alors leurs lunettes pour mieux voir de près. La presbytie doit être corrigée par une correction constituée de verres sphériques convexes (dioptries positives). Si le patient a déjà une correction en vision de loin, la correction de la presbytie vient alors en addition de celle-ci pour la vision de près. Il peut s’agir de verres correcteurs ne servant qu’à la vision de près (verre monofocal), ou de verres avec doubles foyers (bifocal : séparation nette entre vision de loin et de près), ou encore de verres progressifs (la puissance du verre varie de façon progressive depuis sa partie haute qui correspond à la vision de loin jusqu’à sa partie basse qui permet la vision de près par une addition). Cette addition augmente avec l’importance de la presbytie qui progresse avec l’âge :
![]() D’autres moyens optiques peuvent aider à compenser la perte d’accommodation : lentilles de contact multifocales, chirurgie réfractive cornéenne ou implant intraoculaire à focales adaptées (multifocale ou à profondeur de champ) à l’occasion d’une chirurgie de la cataracte.
D’autres moyens optiques peuvent aider à compenser la perte d’accommodation : lentilles de contact multifocales, chirurgie réfractive cornéenne ou implant intraoculaire à focales adaptées (multifocale ou à profondeur de champ) à l’occasion d’une chirurgie de la cataracte.
V Conduite automobile et handicap
![]() En France, les règles légales concernant la conduite automobile pour les personnes avec un handicap visuel sont strictes afin d’assurer la sécurité de tous les usagers de la route. Cependant, le médecin est tenu par le secret médical et ne peut pas signaler l’inaptitude à la 57conduite de son patient aux autorités préfectorales.
En France, les règles légales concernant la conduite automobile pour les personnes avec un handicap visuel sont strictes afin d’assurer la sécurité de tous les usagers de la route. Cependant, le médecin est tenu par le secret médical et ne peut pas signaler l’inaptitude à la 57conduite de son patient aux autorités préfectorales. ![]() Dans les sections suivantes, ne seront traitées que les règles spécifiques à la pratique du permis de catégorie B, le plus communément répandu.
Dans les sections suivantes, ne seront traitées que les règles spécifiques à la pratique du permis de catégorie B, le plus communément répandu.
A Acuité visuelle et champ visuel
Pour conduire, un conducteur doit avoir une AV binoculaire ≥ 5/10es avec ou sans correction. Si l’AV d’un œil est ≤ 1/10es, l’autre œil doit avoir une AV ≥ 6/10es pour que le conducteur soit autorisé à conduire. Le champ visuel doit lui aussi être assez large pour être compatible avec la pratique de la conduite, soit 120° en horizontalité, 20° en supérieur et 20° en inférieur.
B Examen médical obligatoire
![]() Les candidats au permis de conduire présentant des déficiences visuelles doivent passer un examen médical. Cet examen est effectué par des médecins agréés par la préfecture, qui évaluent l’AV et la capacité de conduite sécurisée. Si nécessaire, le dossier peut être transmis à un ophtalmologiste pour une évaluation plus approfondie. La décision finale d’aptitude est prise par le préfet, avec un aménagement du véhicule le cas échéant.
Les candidats au permis de conduire présentant des déficiences visuelles doivent passer un examen médical. Cet examen est effectué par des médecins agréés par la préfecture, qui évaluent l’AV et la capacité de conduite sécurisée. Si nécessaire, le dossier peut être transmis à un ophtalmologiste pour une évaluation plus approfondie. La décision finale d’aptitude est prise par le préfet, avec un aménagement du véhicule le cas échéant.
D Usage de dispositifs de correction
Les conducteurs doivent utiliser des dispositifs de correction (lunettes ou lentilles) si ceux-ci sont nécessaires pour atteindre l’AV minimale. Cette obligation sera mentionnée sur le permis de conduire. Ne pas porter les dispositifs correcteurs lors d’un contrôle routier peut entraîner une amende et un retrait de points.
E Assurance et responsabilité
En cas d’accident, l’assureur peut demander à faire vérifier si l’aptitude visuelle du conducteur était conforme aux normes. La conduite avec une AV non conforme peut entraîner la nullité des garanties d’assurance et des poursuites contre le conducteur et le médecin ayant délivré le certificat.
 Compléments en ligne
Compléments en ligne
Parmi les amétropies et troubles de l’accommodation suivants, lequel (lesquels) peu(ven)t être responsable(s) d’une baisse visuelle de loin ?
Concernant la mesure de l’acuité visuelle, quelle proposition est exacte ?
- A L’échelle de Monoyer est une échelle logarithmique
- B L’échelle ETDRS permet de mieux suivre les pathologies avec des acuités visuelles élevées
- C Une bonne acuité visuelle de près est définie par la valeur Parinaud 4
- D La vision du nouveau-né est immature
- E L’acuité visuelle du sujet jeune peut atteindre 16/10es
Voici la réfraction de votre patient âgé de 54 ans :
Quelles sont les réponses justes ? (4 réponses attendues)
- A L’œil gauche est hypermétrope
- B L’œil droit est myope
- C L’œil gauche est astigmate
- D L’œil droit est astigmate
- E Les deux yeux sont presbytes
- F L’œil droit sera corrigé par un verre sphérocylindrique
- G 59L’œil gauche sera corrigé par un verre cylindrique
- H L’hypermétropie est corrigée par une lentille concave
- I La myopie est corrigée par une lentille convexe
- J L’astigmatisme correspond à des méridiens cornéens n’ayant pas la même puissance
Quel est le risque d’une amétropie asymétrique non corrigée chez l’enfant ?
 Réponses
Réponses
Toutes les amétroples peuvent être à l’origine d’une baisse visuelle de loin. La presbytie est un trouble de l’accommodation responsable d’une baisse visuelle de près à partir de 45 ans.
A. Monoyer : échelle décimale. B. ETDRS : échelle logarithmique adaptée aux basses acuités visuelles. C. Une valeur normale de près est définie par Parinaud 2 ou 1,5. E. L’acuité visuelle humaine maximale est de 20/10es.
L’œil droit est hypermétrope (valeur positive +4) et astigmate (–1 à 165°). L’œil gauche est uniquement myope (valeur négative -2). L’addition indique qu’il y a un trouble de l’accommodation, donc que le patient est presbyte. La correction de la myopie nécessite un verre sphérique concave (œil trop long, donc verre de puissance plus faible). La correction de l’hypermétropie nécessite un verre sphérique convexe (œil trop court, donc verre de puissance plus forte). L’astigmatisme correspondant à une cornée irrégulière, elle se corrige par un verre cylindrique. Les amétropies peuvent se combiner et il est donc possible d’avoir un verre sphérocylindrique progressif pour corriger un patient myope/hypermétrope + astigmate + presbyte.
 Compléments en ligne
Compléments en ligne
Des compléments numériques sont associés à ce chapitre. Ils sont indiqués dans le texte par un picto. Pour voir ces compléments, connectez-vous sur http://www.em-consulte.com/ e-complements/478662 et suivez les instructions.
Vidéo 2.1. Réfraction chez l’enfant.
Source : Pr A. Daruich, Mme E. Batté, Hôpital Necker-Enfants Malades, AP-HP, Paris.
